Что такое острый коронарный синдром
Острые коронарные синдромы представляют собой тип ишемической болезни сердца, то есть ишемию миокарда, связанную с изменениями в коронарных артериях. Коронарные артерии — это маленькие артерии, которые снабжают сердце (миокард) кислородом и питательными веществами.
Острые коронарные синдромы возникают, когда возникает внезапный дисбаланс между потребностью кислорода в миокарде и поступлением кислорода. Чаще всего причиной этого состояния является атеросклероз коронарных артерий, точнее, снижение проходимости коронарной артерии «сгустком», который образуется на поврежденной атеросклеротической бляшке. Атеросклероз — хроническое заболевание артерий, приводящее к образованию так называемых атеросклеротических бляшек внутри их стенок. Наличие атеросклеротических бляшек приводит к сужению просвета артерий.
Острые коронарные синдромы включают в себя острый инфаркт миокарда с подъемом сегмента ST, острый инфаркт миокарда без подъема сегмента ST и нестабильную стенокардию. Верифицировать все это можно с помощью банальной ЭКГ (электрокардиограммы), с помощью которой мы можем увидеть подъем или деперссию сегм. ST, конечно это не единственные изменения, видимые на ЭКГ, и для правильной интерпретации электрокардиограммы необходимы навыки и опыт, поэтому врач всегда оценивает результат обследования.
При инфаркте миокарда проходимость коронарной артерии внезапно снижается за счет сгустка крови, который образуется на поврежденной атеросклеротической бляшке.
Другие причины острых коронарных синдромов встречаются гораздо реже и включают спазм коронарных артерий, воспаление коронарных артерий, повреждение коронарных артерий, коронарную эмболию, анемию, отравление угарным газом, пороки сердца, сепсис и многое другое.
Как проявляются острые коронарные синдромы?
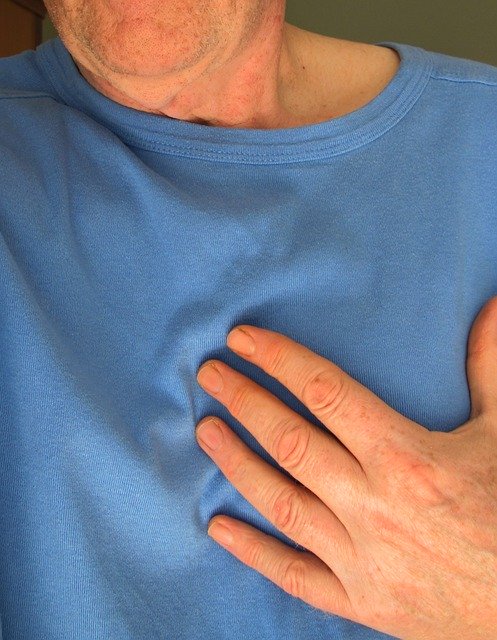
Наиболее типичным симптомом острого коронарного синдрома является боль в груди, одышка, тревога.
Характер боли:
- обычно располагается за грудиной, ощущается на большей площади,
- обычно длится не менее 20 минут и постепенно увеличивается,
- у 10-20% пациентов она распространяется на нижнюю челюсть, левое плечо или левую руку (далее обычно на запястье и пальцы руки) или на верхнюю часть живота, реже на спину (затем на область между лопатками),
- интенсивность боли не зависит от фазы дыхания или положения тела,
- не уменьшается после приема нитроглицерина под язык.
У пожилых людей, особенно женщин боли за грудиной ощущают меньше
Другие симптомы включают в себя:
- одышка (чаще всего у пожилых),
- кашель с выделением мокроты (в редких случаях, когда возникает отек легких — пенистая мокрота розового цвета),
- слабость,
- головокружение ,
- Потери сознания
- учащенное сердцебиение ,
- боль в верхней части живота посередине или справа сопровождается тошнотой и даже рвотой, иногда это может быть единственным симптомом,
- тревога или страх, страх надвигающейся смерти — особенно у людей с сильной болью в груди.
Что делать при симптомах ОКС?
В случае внезапной сильной боли в груди, особенно если она сопровождается слабостью или другими тревожными симптомами, вам следует как можно скорее вызвать службу скорой помощи (по номеру 112). Подобные заболевания также могут возникать и по другим опасным для жизни причинам. Не откладывайте решение вызвать скорую помощь или обратиться за медицинской помощью самостоятельно, потому что значительная часть пациентов с ОКС умирает до прибытия в больницу.
Позвольте пациенту находиться в удобном положении и обеспечьте доступ к свежему воздуху. В случае потери сознания пациент должен находиться в фиксированном боковом положении. В случае внезапных симптомов остановки сердца первая и дыхания, нужно незамедлително начать исскуственную вентиляцию легких и закрытый массаж сердца .
Особенности болей в груди, которые не характерны для острых коронарных синдромов:
- острая жгучая боль, связанная с дыхательным циклом (например, боль возникает, когда вы вдыхаете),
- локализованная боль ощущается на небольшой площади (размером с подушечку пальца),
- боль, вызванная изменением положения тела
- постоянная боль, продолжающаяся много часов,
- боль длится очень короткое время (несколько секунд).
Как врач ставит диагноз ОКС?
Сначала врач собирает подробную историю симптомов — характер и тип боли в груди, длительность и любые сопутствующие симптомы. Затем он осматривает пациента и, в случае подозрения на ОКС назначает электрокардиографию. Первоначальный диагноз обычно основан на симптомах и результатах ЭКГ и в конечном итоге подтверждается лабораторными результатами.
Важно помнить, что интерпретация ЭКГ не всегда легка. Запись во время сердечного приступа может меняться со временем — так называемые стадии инфаркта миокарда, следовательно, видимые изменения могут быть нехарактерными. Это часто требует повторения обследования через определенные промежутки времени.
В больнице, у пациента в острой фазе сердечного приступа берут кровь на так называемый биохимические маркеры(тропонины). Тропонины — это белки, которые составляют клетки миокарда и играют незаменимую роль в его сокращении. Ишемический некроз вызывает значительное повышение их концентрации в крови.
Кроме того, УЗИ сердца может быть дополнительным методом исследования, который может назначить ваш врач. УЗИ может показать зоны гипокинезии миокарда из-за ишемии и некроза, а также его серьезных осложнений, например разрыва сердца. УЗИ сердца также позволяет дифференцировать другие угрожающие для жизни состояния, связанные с болью в груди, например расслаивающаяся аневризмы аорты.
Какие методы лечения ОКС?
Наиболее эффективным методом лечения ОКС является так называемый реперфузия (то есть восстановление нормального кровотока в коронарной артерии) чаще всего с помощью операции — чрескожной коронарной ангиопластики, которая является инвазивным методом лечения. Стратегия и срочность процедуры варьируются в зависимости от типа ОКС и времени с момента появления симптомов. Пациенты у которых боли длились менее 12 часов, немедленно направляются в больницу, где такое лечение возможно. Если транспортировка в центр, где проводится такое лечение, занимает более 120 минут (или пациент не согласен на инвазивное лечение), то пацинету проводится так называемое тромболитическое лечение.
Тромболитическое лечение включает введение пациенту тромболитических препаратов, которые предназначены для растворения сгустка в коронарной артерии и восстановление кровотока с артерии.
В настоящее время существует сосудистых центров в которых проводится коронарная ангиопластика, поэтому доступность инвазивного лечения очень хорошая, поэтому тромболитическая терапия применяется крайне редко.
К инвазивным методам лечения также относится и шунтирование.
Основой лечения ОКС в настоящее время является выполнение коронарной ангиографии с ЧКВ, то есть чрескожное коронарное вмешательство, называемое коронарной ангиопластикой (или стентированием).
Коронарная ангиопластика — это процедура, которая включает в себя открытие суженной или даже полностью закрытой коронарной артерии. Для выполнения процедуры необходимо проколоть артерию — чаще всего лучевую (на предплечье), реже бедренную, через которую в коронарные сосуды вводится специальный катетер с баллоном. Этот баллон можно расширить, заполнив его смесью физиологического раствора NaCl и контраста под давлением, затем дополнительно через этот катетер вводят сосудистый протез, так называемый стент, который в настоящее время чаще всего покрывают лекарственным средством, что снижает риск повторного сужения. Стент выполнен в виде небольшой пружины или трубки, поддерживающей стенку артерии, и предназначен для поддержания его проходимости, то есть для предотвращения повторного «закупорки» артерии.
Шунтирование коронарной артерии является более сложной операцией и для оказания эктсренной помощи используется редко.
Что нужно делать после стационарного лечения?
Возврат к нормальной жизнедеятельности возможен через разное время в зависимости от типа ОКС, используемого лечения и сопутствующих заболеваний. После сердечного приступа также необходимо принимать лекарства в соответствии с назначением врача. Следует помнить, что наличие одного эпизода ОКС не означает, что эта ситуация не может повториться в будущем, поэтому вы должны строго следовать указаниям врача, проходить осмотры и выполнять рекомендации. Очень важно изменить свой образ жизни, что так же важно.
После завершения стационарного лечения целесообразно продолжить лечение в поликлинике по месту жительства.
Что вы можете сделать, чтобы избежать ОКС?
В связи с тем, что атеросклероз является наиболее частой причиной возникновения ОКС, необходимо сделать все возможное, чтобы остановить его развитие, что связано с уменьшением риска возникновения ОКС. Основные действия, которые должен применять пациент, включают:
- прекращение курения (активное и пассивное),
- нормализация массы тела, то есть снижение массы тела у людей с избыточным весом и ожирением,
- введение сбалансированной диеты с высоким содержанием моно- и полиненасыщенных жиров
- ограниченное потребление поваренной соли,
- увеличение физической активности — особенно рекомендуется упражнения средней интенсивности в течение 30 минут, минимум 5 раз в неделю,
- ежегодная вакцинация против сезонного гриппа .